Un estudio conjunto del Departamento de Cardiología del Hospital Beilinson y el Instituto de Investigación Clalit ha descubierto que la miocarditis tras la vacuna COVID-19 es poco frecuente incluso en el grupo de mayor riesgo: los hombres jóvenes.
Los resultados del estudio, publicados el miércoles en el New England Journal of Medicine, muestran que en la gran mayoría de los casos la enfermedad era leve, y no se encontraron efectos significativos en la funcionalidad cardíaca.
ANTECEDENTES
Aproximadamente 5,1 millones de israelíes habían sido completamente inmunizados contra la enfermedad por coronavirus 2019 (Covid-19) tras recibir dos dosis de la vacuna de ARN mensajero BNT162b2 (Pfizer-BioNTech) el 31 de mayo de 2021. Tras los primeros informes de miocarditis durante el seguimiento de los acontecimientos adversos, el Ministerio de Sanidad israelí inició una vigilancia activa.
MÉTODOS
Se revisaron retrospectivamente los datos obtenidos desde el 20 de diciembre de 2020 hasta el 31 de mayo de 2021 en relación con todos los casos de miocarditis y se categorizó la información utilizando la definición de la Brighton Collaboration. Se analizó la aparición de miocarditis calculando la diferencia de riesgo para la comparación de la incidencia después de la primera y la segunda dosis de la vacuna (con 21 días de diferencia); calculando la relación de incidencia estandarizada de la incidencia observada a la esperada dentro de los 21 días después de la primera dosis y 30 días después de la segunda dosis, independientemente de la certeza del diagnóstico; y calculando la relación de tasas 30 días después de la segunda dosis en comparación con las personas no vacunadas.
RESULTADOS
Entre 304 personas con síntomas de miocarditis, 21 habían recibido un diagnóstico alternativo. De los 283 casos restantes, 142 se produjeron después de recibir la vacuna BNT162b2; de estos casos, 136 tuvieron un diagnóstico definitivo o probable. La presentación clínica se consideró leve en 129 receptores (95%); un caso fulminante fue mortal. La diferencia de riesgo global entre la primera y la segunda dosis fue de 1,76 por 100.000 personas (intervalo de confianza [IC] del 95%, 1,33 a 2,19), con la mayor diferencia entre los receptores masculinos de entre 16 y 19 años (diferencia, 13,73 por 100.000 personas; IC del 95%, 8,11 a 19,46). En comparación con la incidencia esperada según los datos históricos, la razón de incidencia estandarizada fue de 5,34 (IC del 95%, 4,48 a 6,40) y fue mayor después de la segunda dosis en los receptores masculinos de entre 16 y 19 años (13,60; IC del 95%, 9,30 a 19,20). La proporción de la tasa 30 días después de la segunda dosis de la vacuna en los receptores totalmente vacunados, en comparación con las personas no vacunadas, fue de 2,35 (IC del 95%, 1,10 a 5,02); la proporción de la tasa fue de nuevo más alta en los receptores masculinos de entre 16 y 19 años (8,96; IC del 95%, 4,50 a 17,83), con una proporción de 1 en 6637.
CONCLUSIONES
La incidencia de la miocarditis, aunque baja, aumentó tras la recepción de la vacuna BNT162b2, en particular después de la segunda dosis entre los receptores masculinos jóvenes. La presentación clínica de la miocarditis tras la vacunación fue generalmente leve.
Tras la autorización de uso de emergencia de la vacuna de ARN mensajero (ARNm) BNT162b2 (Pfizer-BioNTech) contra la enfermedad del coronavirus 2019 (Covid-19) por parte de la Administración de Alimentos y Medicamentos (FDA),1 también se concedió la autorización para su uso en Israel. El 20 de diciembre de 2020 se inició una campaña nacional de vacunación basada en un régimen de dos dosis espaciadas 21 días. 2 La campaña se dirigió inicialmente a los trabajadores sanitarios y a las personas de 60 años o más, y posteriormente se ofreció la vacuna a todas las personas de al menos 16 años. El 31 de mayo de 2021, aproximadamente 5,12 millones de residentes israelíes habían recibido dos dosis de la vacuna.
Al comienzo de la campaña de vacunación, se inició un programa de vigilancia pasiva para el seguimiento de los acontecimientos adversos en los 21 días posteriores a la primera dosis de la vacuna y en los 30 días posteriores a la segunda dosis. Los proveedores de atención sanitaria comunicaron estos datos al Ministerio de Sanidad, tal y como exige la legislación israelí. Después de recibir los informes de miocarditis, el Ministerio de Salud inició posteriormente la vigilancia activa a partir de febrero de 2021 solicitando que todos los hospitales informaran de los casos de miocarditis, incluidos los casos que se habían diagnosticado desde diciembre de 2020, con o sin derrame pericárdico e independientemente del estado de vacunación. Dado que las personas con sospecha de miocarditis son casi siempre hospitalizadas en Israel, estos datos de vigilancia deberían aproximarse a todos los casos de miocarditis durante el periodo de vigilancia activa.
Los objetivos del presente estudio fueron presentar las características clínicas y epidemiológicas y los resultados del seguimiento de los casos de miocarditis que se diagnosticaron en la proximidad temporal de la vacunación y examinar una posible relación causal entre la vacuna y la miocarditis.
Métodos
FUENTE DE DATOS Y DEFINICIÓN DEL CASO
Se revisaron retrospectivamente los datos relativos a los casos presuntos de miocarditis, incluidos los datos clínicos y de laboratorio y los resúmenes de alta, de los registros médicos obtenidos de la base de datos del Ministerio de Salud. El estudio se centró en los 6 meses comprendidos entre diciembre de 2020 y mayo de 2021, que incluían períodos de vigilancia activa y pasiva. Se utilizaron los códigos de miocarditis (422.0-9x y 429.0x) de la Clasificación Internacional de Enfermedades, 9ª Revisión (CIE-9), para el cribado. Los registros fueron revisados por uno de los cuatro cardiólogos certificados, con el asesoramiento de un reumatólogo certificado para la verificación del diagnóstico de miocarditis. Todos los revisores conocían el estado de vacunación de los pacientes.
Los criterios de diagnóstico de la miocarditis y el grado de certeza del diagnóstico se adaptaron de la definición y clasificación de casos de la Brighton Collaboration (Pandemic Emergency Response Process). 3 Los casos se clasificaron como definitivos, probables, posibles, con datos insuficientes o con un diagnóstico alternativo. Los casos de pericarditis con miocarditis se incluyeron entre estos casos, aunque la pericarditis sola no se incluyó en el recuento de casos. También se comparó la clasificación según la Colaboración Brighton con las clasificaciones de miocarditis emitidas por los Centros para el Control y la Prevención de Enfermedades (CDC) para los acontecimientos adversos tras la vacunación contra la viruela. 4-6 En la sección de Métodos y en la Tabla S1 del Apéndice Suplementario, disponible con el texto completo de este artículo en NEJM.org, se ofrecen detalles adicionales sobre los dos sistemas de clasificación.
Dado que el estudio se llevó a cabo como parte de la vigilancia clínica continua de los efectos secundarios relacionados con la vacuna BNT162b2, tal como exigen las directrices nacionales, recibió una exención para su revisión por parte de una junta de revisión institucional. Pfizer-BioNTech no tuvo ningún papel en la recopilación o el análisis de los datos ni en la presentación de los mismos en este estudio.
ANÁLISIS ESTADÍSTICO
Se utilizaron frecuencias descriptivas, porcentajes, medias y desviaciones estándar para caracterizar los casos de miocarditis según la edad, el sexo, el tiempo transcurrido desde la vacunación, la duración de la estancia hospitalaria y el resultado clínico. Se examinaron las curvas de incidencia para la aparición de nuevos casos de miocarditis durante los primeros 21 días después de la primera dosis de la vacuna y 30 días después de la segunda dosis, ya que la vigilancia pasiva normalmente había terminado en ese momento. Los datos se analizaron por separado para hombres y mujeres y según el grupo de edad (16 a 19 años, 20 a 24 años, 25 a 29 años, 30 a 39 años, 40 a 49 años y 50 años o más). Para evaluar la incidencia de la miocarditis entre los receptores de la vacuna, se calcularon las diferencias de riesgo, los cocientes observados/esperados y los cocientes de tasas entre las personas vacunadas y las no vacunadas.
Para calcular la diferencia de riesgo, se determinó el riesgo de miocarditis por cada 100.000 personas después de la primera y segunda dosis de la vacuna según el grupo de edad y el sexo. Este análisis incluyó solo los casos de miocarditis probables o definitivos. En el cálculo de las diferencias de riesgo entre la segunda y la primera dosis, se utilizó la incidencia acumulada durante un periodo de seguimiento de 21 días para ambas dosis de la vacuna; se calcularon los intervalos de confianza del 95% para la diferencia de riesgo utilizando el método de Jeffreys-Perks. El porcentaje del riesgo de miocarditis que podía atribuirse a la segunda dosis se calculó dividiendo la diferencia de riesgo entre las dos dosis de la vacuna por el riesgo después de la segunda dosis y expresando el cociente como porcentaje.
Comparamos la incidencia observada de la miocarditis con la incidencia esperada utilizando los datos obtenidos durante el periodo de 2017 a 2019 en la era previa a la pandemia de Covid-19 mediante el cálculo de los ratios de incidencia estandarizados (tras el ajuste por edad y sexo) para todos los casos de miocarditis notificados. Realizamos este análisis en todos los casos de miocarditis que habían ocurrido en la proximidad temporal de la vacunación sin tener en cuenta la categoría adjudicada de certeza, porque los casos históricos de miocarditis no habían sido adjudicados por un equipo de expertos clínicos. Se calcularon intervalos de confianza aproximados del 95% para la verdadera proporción de incidencia estandarizada aplicando la aproximación de Wilson y Hilferty para los percentiles de chi-cuadrado. 7 Además, para determinar si los cocientes de incidencia estandarizados podrían haberse sobrestimado debido a la notificación excesiva de casos de miocarditis debido a un mayor índice de sospecha clínica durante el periodo de vigilancia, realizamos un análisis de sensibilidad en el que determinamos el número mínimo de casos observados que sería necesario para producir una diferencia significativa en los cocientes de incidencia estandarizados para los receptores masculinos después de la segunda dosis de la vacuna. Este subgrupo se eligió post hoc en función del aparente aumento del riesgo observado en los adolescentes y adultos jóvenes de sexo masculino.
Se comparó la incidencia de la miocarditis entre los receptores 30 días después de la segunda dosis de la vacuna con la incidencia entre las personas no vacunadas a partir del 11 de enero de 2021 (cuando se administraron por primera vez las segundas dosis de la vacuna en Israel) hasta el 31 de mayo de 2021, con los datos comunicados según el grupo de edad y el sexo. Se calculó la razón de tasas entre personas vacunadas y no vacunadas y los intervalos de confianza del 95% para cada estrato y para la población general del estudio después de ajustar por edad y sexo mediante un modelo de regresión binomial negativa. Este análisis incluyó solo los casos de miocarditis definitivos o probables (Fig. S1).
Dado que no teníamos un plan preespecificado para el ajuste de la amplitud de los intervalos de confianza para las comparaciones múltiples en ninguno de estos enfoques, no se pueden extraer conclusiones definitivas de estos datos. También evaluamos nuestros resultados según los criterios de causalidad de Bradford Hill.
Resultados
CASOS DE MIOCARDITIS
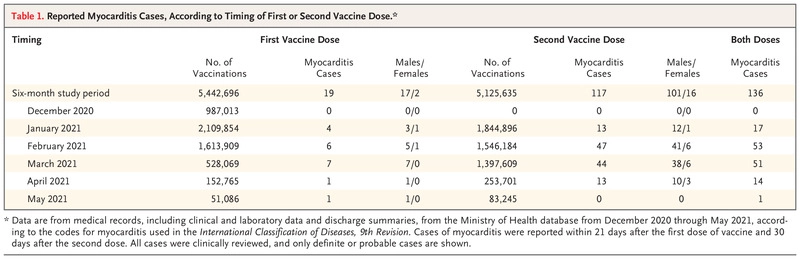
Tabla 1. Casos de miocarditis notificados, según el momento de la primera o segunda dosis de la vacuna. Tabla 2. Clasificación de los casos de miocarditis notificados al Ministerio de Sanidad.
De los 9.289.765 residentes israelíes incluidos durante el periodo de vigilancia, 5.442.696 recibieron una primera dosis de la vacuna y 5.125.635 recibieron dos dosis (Tabla 1 y Fig. S2). Se notificaron al Ministerio de Sanidad un total de 304 casos de miocarditis (según la definición de los códigos CIE-9 para la miocarditis) (Tabla 2). Estos casos se diagnosticaron en 196 personas que habían recibido dos dosis de la vacuna: 151 personas en los 21 días siguientes a la primera dosis y en los 30 días siguientes a la segunda, y 45 personas en el periodo posterior a los 21 y 30 días, respectivamente. (Se consideró que las personas en las que la miocarditis se desarrolló 22 días o más después de la primera dosis de la vacuna o más de 30 días después de la segunda dosis tenían una miocarditis que no estaba en proximidad temporal con la vacuna). Tras una revisión detallada de las historias clínicas, se descartaron 21 casos debido a diagnósticos alternativos razonables. Así pues, se afirmó el diagnóstico de miocarditis en 283 casos. Estos casos incluían 142 entre personas vacunadas dentro de los 21 días posteriores a la primera dosis y 30 días posteriores a la segunda dosis, 40 entre personas vacunadas no cercanas a la vacunación y 101 entre personas no vacunadas. Entre las personas no vacunadas, se diagnosticaron 29 casos de miocarditis en las personas con Covid-19 confirmado y 72 en las personas sin diagnóstico confirmado.
De las 142 personas en las que se desarrolló una miocarditis en los 21 días posteriores a la primera dosis de la vacuna o en los 30 días posteriores a la segunda dosis, 136 recibieron un diagnóstico de miocarditis definitiva o probable, 1 recibió un diagnóstico de posible miocarditis y 5 no tenían datos suficientes. La clasificación de los casos según la definición de miocarditis utilizada por los CDC 4-6 se presenta en la Tabla S1.
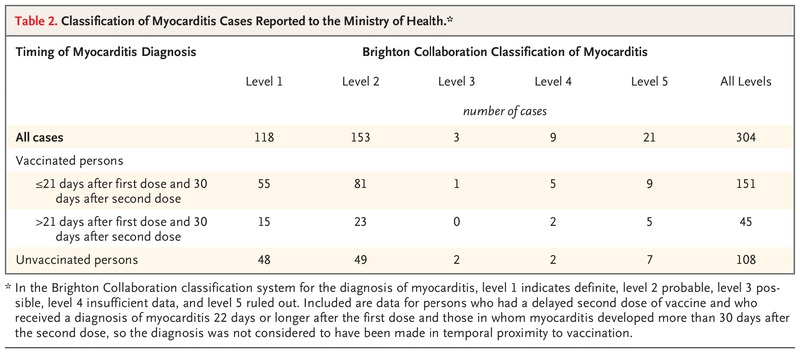
Las muestras de biopsia endomiocárdica que se obtuvieron de 2 personas mostraron focos de edema endointersticial y neutrófilos, junto con infiltrados de células mononucleares (monocitos o macrófagos y linfocitos), sin células gigantes. En ningún otro paciente se realizó una biopsia endomiocárdica. Las características clínicas de la miocarditis después de la vacunación se indican en la tabla S3.
En los 136 casos de miocarditis definitiva o probable, la presentación clínica en 129 fue en general leve, con resolución de la miocarditis en la mayoría de los casos, a juzgar por los síntomas clínicos y los marcadores inflamatorios y la elevación de la troponina, la normalización electrocardiográfica y ecocardiográfica, y una estancia hospitalaria relativamente corta. Sin embargo, una persona con miocarditis fulminante murió. La fracción de eyección fue normal o ligeramente reducida en la mayoría de las personas y gravemente reducida en 4 personas. Las imágenes de resonancia magnética que se realizaron en 48 personas mostraron hallazgos consistentes con la miocarditis sobre la base de al menos una secuencia positiva basada en T2 y una secuencia positiva basada en T1 (incluyendo imágenes ponderadas en T2, mapeo paramétrico en T1 y T2, y realce tardío de gadolinio). No se dispuso de datos de seguimiento sobre el estado de los casos tras el alta hospitalaria ni de medidas consistentes de la función cardíaca.
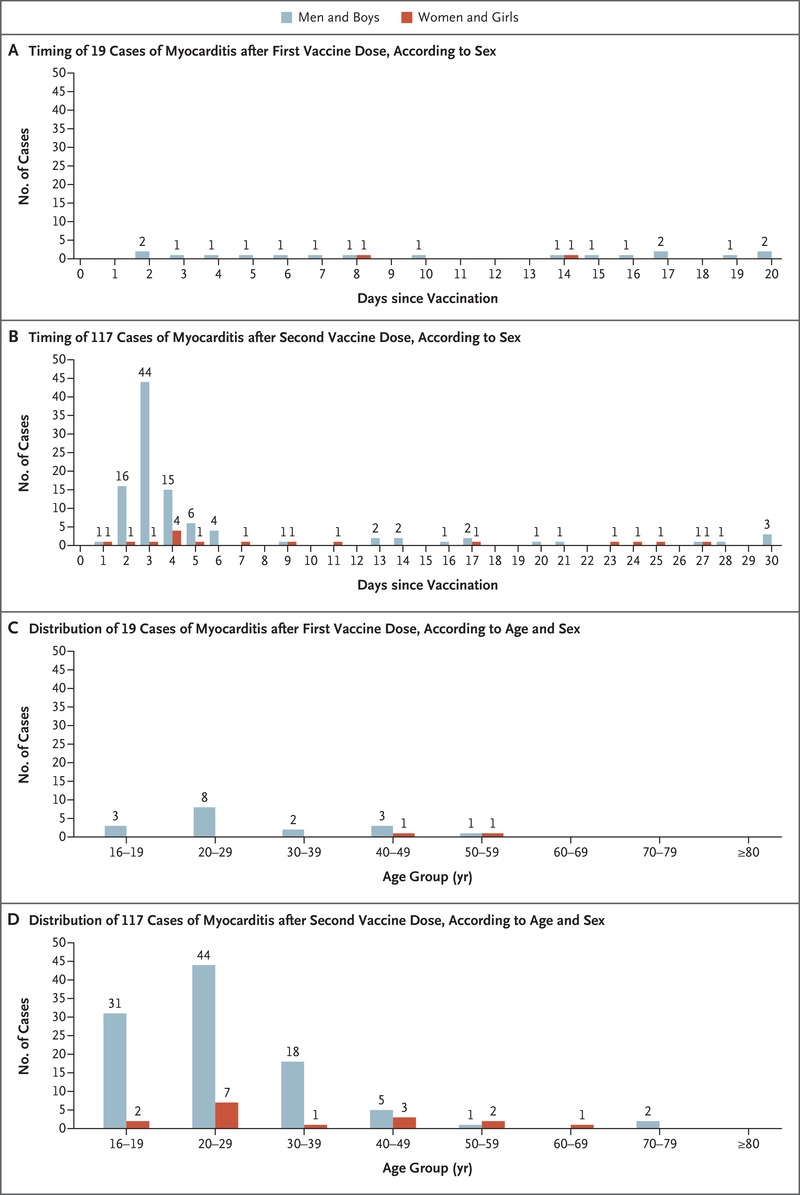
Figura 1. Momento y distribución de la miocarditis tras la recepción de la vacuna BNT162b2.
El número máximo de casos con proximidad a la vacunación se produjo en febrero y marzo de 2021; las asociaciones con el estado de vacunación, la edad y el sexo se presentan en la tabla 1 y la figura 1. De 136 personas con miocarditis definitiva o probable, 19 se presentaron después de la primera dosis de la vacuna y 117 después de la segunda dosis. En los 21 días posteriores a la primera dosis, 19 personas con miocarditis fueron hospitalizadas, y las fechas de ingreso hospitalario se distribuyeron aproximadamente por igual en el tiempo. Un total de 95 de las 117 personas (81%) que se presentaron después de la segunda dosis fueron hospitalizadas en los 7 días siguientes a la vacunación. De las 95 personas de las que se disponía de datos sobre la edad y el sexo, 86 (91%) eran hombres y 72 (76%) tenían menos de 30 años.
COMPARACIÓN DE LOS RIESGOS SEGÚN LA PRIMERA O LA SEGUNDA DOSIS
Tabla 3. Riesgo de miocarditis en los 21 días siguientes a la primera o segunda dosis de la vacuna, según edad y sexo.
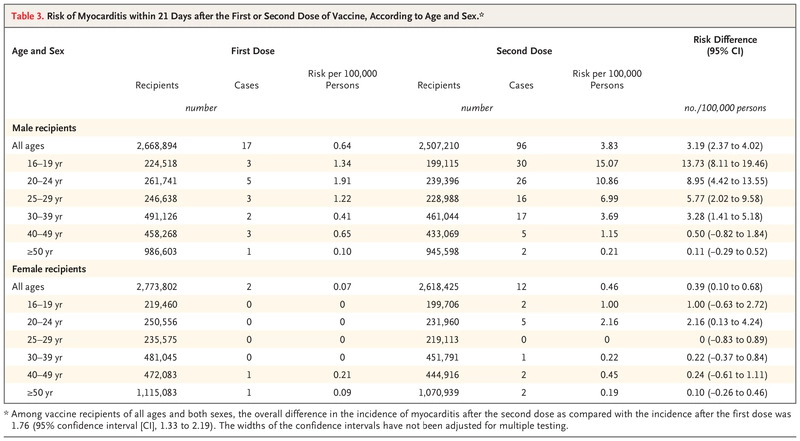
En la Tabla 3 se ofrece una comparación de los riesgos durante periodos de tiempo iguales de 21 días después de la primera y la segunda dosis según la edad y el sexo. Los casos se agruparon durante los primeros días después de la segunda dosis de la vacuna, según la inspección visual de los datos (Figura 1B y 1D). La diferencia de riesgo global entre la primera y la segunda dosis fue de 1,76 por cada 100.000 personas (intervalo de confianza [IC] del 95%, 1,33 a 2,19); la diferencia de riesgo global fue de 3,19 (IC del 95%, 2,37 a 4,02) entre los receptores masculinos y de 0,39 (IC del 95%, 0,10 a 0,68) entre las receptoras. La mayor diferencia se observó entre los receptores masculinos de entre 16 y 19 años: 13,73 por 100.000 personas (IC 95%, 8,11 a 19,46); en este grupo de edad, el porcentaje de riesgo atribuible a la segunda dosis fue del 91%. La diferencia en el riesgo entre las mujeres receptoras de la primera y la segunda dosis en el mismo grupo de edad fue de 1,00 por 100.000 personas (IC del 95%, -0,63 a 2,72). La repetición de estos análisis con un seguimiento más corto de 7 días debido a la presencia de un grupo que se observó después de la segunda dosis de la vacuna reveló diferencias similares en los receptores masculinos entre las edades de 16 y 19 años (diferencia de riesgo, 13,62 por 100.000 personas; IC del 95%, 8,31 a 19,03). Estos resultados señalaron la primera semana después de la segunda dosis de la vacuna como la principal ventana de riesgo.
INCIDENCIA OBSERVADA FRENTE A LA ESPERADA
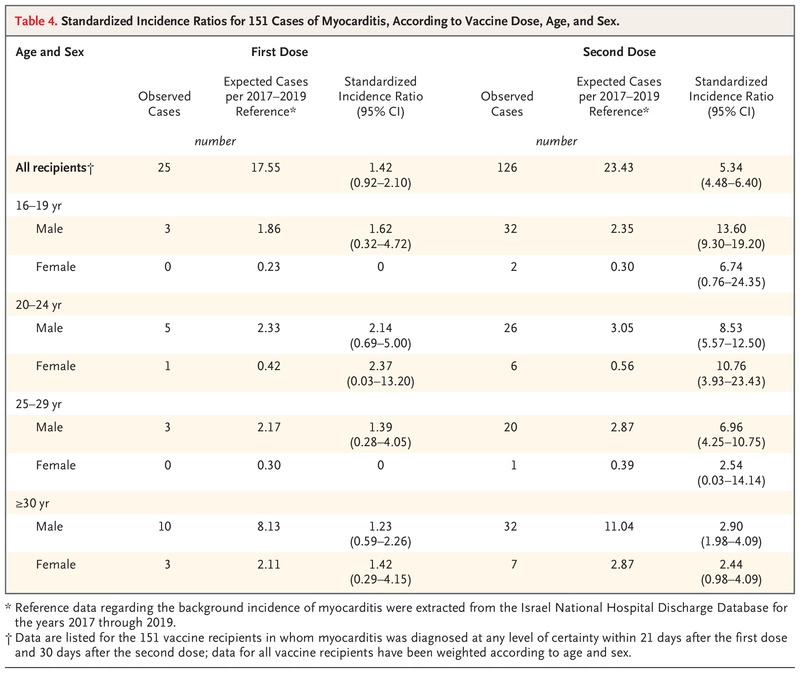
Tabla 4. Índices de incidencia estandarizados para 151 casos de miocarditis, según la dosis de la vacuna, la edad y el sexo.
La tabla 4 muestra las razones de incidencia estandarizadas para la miocarditis según la dosis de la vacuna, el grupo de edad y el sexo, proyectadas a partir de la incidencia durante el periodo prepandémico de 2017 a 2019. La miocarditis después de la segunda dosis de la vacuna tuvo una razón de incidencia estandarizada de 5,34 (IC del 95%, 4,48 a 6,40), que fue impulsada principalmente por el diagnóstico de miocarditis en los receptores masculinos más jóvenes. Entre los niños y los hombres, la razón de incidencia estandarizada fue de 13,60 (IC del 95%, 9,30 a 19,20) para los que tenían entre 16 y 19 años, de 8,53 (IC del 95%, 5,57 a 12,50) para los que tenían entre 20 y 24 años, de 6,96 (IC del 95%, 4,25 a 10,75) para los que tenían entre 25 y 29 años, y de 2,90 (IC del 95%, 1,98 a 4,09) para los que tenían 30 años o más. Estos resultados sustancialmente mayores no se observaron después de la primera dosis. Un análisis de sensibilidad mostró que para los receptores masculinos de entre 16 y 24 años que habían recibido una segunda dosis de la vacuna, los ratios de incidencia estandarizados observados habrían requerido una notificación excesiva de la miocarditis por un factor de 4 a 5 en el supuesto de que la incidencia real no hubiera diferido de la incidencia esperada (Tabla S4).
RELACIÓN DE TASAS ENTRE PERSONAS VACUNADAS Y NO VACUNADAS
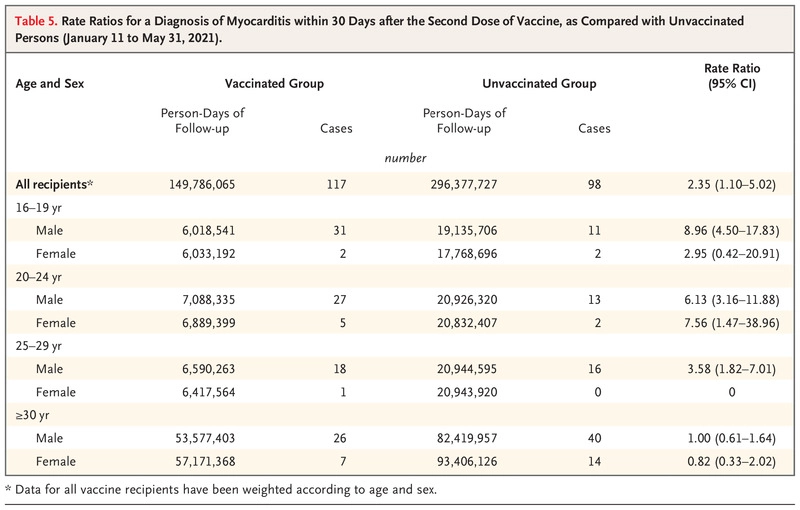
Tabla 5. Tasas de diagnóstico de miocarditis en los 30 días siguientes a la segunda dosis de la vacuna, en comparación con las personas no vacunadas (del 11 de enero al 31 de mayo de 2021).
Dentro de los 30 días siguientes a la recepción de la segunda dosis de la vacuna en la población general, la razón de tasas para la comparación de la incidencia de la miocarditis entre las personas vacunadas y las no vacunadas fue de 2,35 (IC del 95%, 1,10 a 5,02) según la clasificación de la Colaboración de Brighton de los casos definitivos y probables y tras el ajuste por edad y sexo. Este resultado fue impulsado principalmente por los hallazgos para los varones en los grupos de edad más jóvenes, con una razón de tasas de 8,96 (IC del 95%, 4,50 a 17,83) para los que tenían entre 16 y 19 años, 6,13 (IC del 95%, 3,16 a 11,88) para los que tenían entre 20 y 24 años, y 3,58 (IC del 95%, 1,82 a 7,01) para los que tenían entre 25 y 29 años (Tabla 5). Cuando el seguimiento se restringió a los 7 días después de la segunda dosis de la vacuna, los resultados del análisis para los receptores masculinos de entre 16 y 19 años fueron incluso más fuertes que los hallazgos a los 30 días (razón de tasas, 31,90; IC del 95%, 15,88 a 64,08). La concordancia de nuestros resultados con los criterios de causalidad de Bradford Hill se muestra en la Tabla S5.
Debate
Durante una campaña de vacunación a nivel nacional llevada a cabo entre diciembre de 2020 y mayo de 2021 en la que participaron más de 5 millones de residentes, el Ministerio de Salud israelí registró 136 casos de miocarditis definitiva o probable que se habían producido en la proximidad temporal a la recepción de dos dosis de la vacuna BNT162b2 mRNA, un riesgo que era más del doble que entre las personas no vacunadas. Esta asociación fue mayor en los varones jóvenes que recibieron la vacuna en la primera semana después de la segunda dosis. En nuestro estudio, los casos definitivos o probables de miocarditis entre personas de 16 a 19 años en los 21 días siguientes a la segunda dosis de la vacuna se produjeron en aproximadamente 1 de 6.637 receptores masculinos y en 1 de 99.853 receptores femeninos.
En la mayoría de los casos, los síntomas de miocarditis se desarrollaron pocos días después de la segunda dosis de la vacuna. La incidencia de la miocarditis disminuyó a medida que el número de personas recién vacunadas disminuía con el tiempo. Este hallazgo sugiere una posible relación causal entre dos dosis de la vacuna y el riesgo de miocarditis. En general, se estimó que los casos definitivos o probables de miocarditis se produjeron en la población israelí en general a una tasa de aproximadamente 1 por cada 26.000 hombres y 1 por cada 218.000 mujeres después de la segunda dosis de la vacuna, siendo el riesgo más alto de nuevo entre los receptores masculinos jóvenes. Este resultado puede explicar por qué un ensayo de fase 3 de la vacuna, que incluyó solo 15.000 receptores masculinos y femeninos,8 no mostró ningún caso de miocarditis. El mecanismo de la miocarditis inducida por la vacuna se desconoce, pero puede estar relacionado con el componente activo de la vacuna, la secuencia de ARNm que codifica la proteína de espiga del coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2), o con la respuesta inmunitaria que sigue a la vacunación.
Aunque el sesgo de selección en este estudio es posible, lo consideramos poco probable, ya que utilizamos datos de toda la nación. Una limitación importante del estudio es que el cálculo de los cocientes de tasas se basó en los datos de pacientes individuales del grupo vacunado en comparación con los datos agregados del grupo no vacunado. Además, el diagnóstico de miocarditis no se validó mediante biopsia miocárdica, y podría existir un sesgo de adquisición, ya que los evaluadores clínicos conocían el estado de vacunación. La clasificación errónea puede haber tenido lugar durante la vigilancia, lo que podría haber dado lugar a un infradiagnóstico de la miocarditis entre los pacientes jóvenes con dolor o molestias en el pecho que no fueron remitidos para su evaluación debido a un bajo nivel de sospecha, a pesar de las notificaciones del Ministerio de Sanidad a los proveedores de asistencia sanitaria. También existía la posibilidad de un sobrediagnóstico de casos de miocarditis debido a la mayor concienciación pública y médica sobre este posible efecto secundario de la vacunación. Sin embargo, nuestro análisis de sensibilidad no apoyó la ocurrencia de un sobrediagnóstico como explicación de nuestros hallazgos. Nuestros cálculos de la diferencia de riesgo y de los cocientes de tasas se limitaron a los casos que habían cumplido los criterios estrictos de miocarditis definitiva o probable, lo que tendería a reducir el sesgo de constatación. Otra limitación puede ser el uso de la Base de Datos Nacional de Altas Hospitalarias de Israel para los años 2017 a 2019 como referencia para la incidencia de fondo de la miocarditis en los análisis de las razones de incidencia estandarizadas. Esos años fueron diferentes del período entre 2020 y 2021 con respecto a la circulación viral -incluyendo brotes de gripe en 2017, 2018 y 2019, pero no en 2020 y 2021, y la morbilidad de Covid-19 en 2020 y 2021, pero no en 2017 a 2019- y a la falta de informes sistemáticos de miocarditis durante el período anterior. Sin embargo, las tasas de hospitalización por miocarditis durante el período de 2017 a 2019 fueron similares a las de 2020, y las bases de datos utilizadas para estos denominadores son representativas de la población no vacunada. No pudimos ajustar los posibles factores de confusión distintos de la edad y el sexo.
Por último, las tasas de miocarditis de nuestro estudio pueden compararse con las de la base de datos de los Servicios de Salud de Clalit en el estudio de Witberg y otros 9 que se publica en la Journal. Ese estudio mostró una incidencia de miocarditis algo menor, posiblemente debido a los diferentes métodos que se utilizaron. En nuestro estudio, se registró cada fecha de vacunación para garantizar un seguimiento preciso de 21 días después de la primera dosis y 30 días después de la segunda, mientras que Witberg et al. hicieron un seguimiento de los vacunados durante 42 días después de la primera dosis. El diseño del estudio puede haber llevado a una subestimación de los casos de miocarditis debido a un seguimiento más corto de la segunda dosis. En nuestro estudio, la tasa de miocarditis en la población general no vacunada fue de 1 por cada 10.857 y puede compararse con los resultados que indican que la miocarditis fue más común tras la infección por el SARS-CoV-2 que tras la vacunación, como informaron anteriormente Barda et al. 10
A partir de los datos de una base de datos nacional israelí, la incidencia de miocarditis después de dos dosis de la vacuna con ARNm BNT162b2 fue baja pero mayor que la incidencia entre las personas no vacunadas y entre los controles históricos. El riesgo de miocarditis se debió principalmente a la mayor incidencia después de la segunda dosis de la vacuna y en los receptores masculinos jóvenes.
Los formularios de divulgación proporcionados por los autores están disponibles con el texto completo de este artículo en NEJM.org.
Los doctores Mevorach y Anis, la Sra. Cedar y el Dr. Bromberg, y los doctores Keinan-Boker y Alroy-Preis contribuyeron a partes iguales a este artículo.
Este artículo fue publicado el 6 de octubre de 2021 en NEJM.org.
Agradecemos a los siguientes miembros del comité de seguridad: Alex Batler, Bella Elran, Michael Askenazi, Rina Mintz y Yaron Niv; a los miembros del personal de los centros médicos que ayudaron a recopilar los datos; a Aharona Freedman, del Centro de Control de Enfermedades de Israel, por su contribución a los cálculos de las tasas; Orna Cohen, Rivka Rich y Michal Ashkenazy, de la División de Epidemiología, y Bela Elran, de los Servicios de Salud Pública del Ministerio de Sanidad, por su contribución a la recogida de datos; y los residentes de Medicina Interna B del Centro Médico Hadassah, que nos informaron de la asociación entre la vacunación y la miocarditis.
Afiliaciones de los autores
Del Departamento de Medicina Interna B, la División de Inmunología-Reumatología y el Instituto Wohl de Medicina Traslacional (D.M.) y los Departamentos de Cardiología (R.A., O.A.), Patología (K. Meir) y Radiología (D.C.), el Centro Médico Hadassah, la Escuela de Salud Pública Braun (E.A.), el Centro Cardiológico Integrado Jesselson, el Centro Médico Shaare Zedek (T.H., N.L.), y el Departamento de Medicina de Familia (I.M.), Facultad de Medicina, Universidad Hebrea de Jerusalén, las Divisiones de Epidemiología (E.A., N.C., E.J.H., E.N.), Seguridad del Paciente (S.O.-C., D.A.), y Medicina (I.L.), Ministerio de Sanidad israelí (M.B., R. Dichtiar, D.N., Y.H., Y.L., L.K.-B., S.A.-P.), y los Servicios de Salud Clalit (E.N., I.M.), Jerusalén, el Centro Israelí para el Control de Enfermedades, y la Facultad de Medicina Azrieli de la Universidad Bar-Ilan (O.A.), Ramat Gan, el Departamento de Epidemiología y Medicina Preventiva de la Escuela de Salud Pública (M.B., K. Muhsen), y el Centro Médico Sourasky de Tel Aviv (R.B.-A.), la Universidad de Tel Aviv, Tel Aviv, la Universidad Ben Gurion del Negev, Beer Sheva (E.J.H., R. Dagan), y el Departamento de Medicina Comunitaria y Epidemiología, el Centro Médico Lady Davis Carmel, el Instituto Tecnológico Technion-Israel (W.S.), y la Escuela de Salud Pública, la Universidad de Haifa (M.S.G., L.K.-B.), Haifa – todos en Israel.
Se puede contactar con el Dr. Mevorach en mevorachd@gmail.com o en el Centro Médico de la Universidad Hebrea Hadassah. Se puede contactar con el Dr. Alroy-Preis en sharon.alroy@moh.gov.il o en el Ministerio de Sanidad israelí.